胆囊触痛征查看源代码讨论查看历史
| 胆囊触痛征 |
 |
| 胆囊触痛征 |
|
中文名称 :胆囊触痛征 部 位 :腹部 所属科室 :内科 消化内科 相关检查 :口服胆囊造影 胆囊超声波检查 |
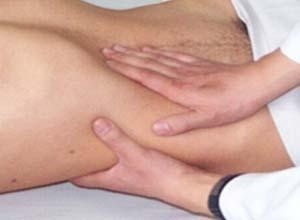
胆囊触痛征,墨菲征是指患者仰卧屈膝,医者以左手掌平放于患者右肋下部,先以左拇指指腹用适度压力钩压右肋下部胆囊点处,嘱患者缓慢深吸气。在深吸气时发炎的胆囊下移时碰到用力按压的拇指引起疼痛,患者因疼痛而突然屏气的现象称为墨菲征阳性,又称胆囊触痛征,见于急性胆囊炎。急性胆囊炎(acutecholecystitis)是由于胆囊管阻塞和细菌侵袭而引起的胆囊炎症;其典型临床特征为右上腹阵发性绞痛,伴有明显的触痛和腹肌强直。约95%的病人合并有胆囊结石,称为结石性胆囊炎;5%的病人未合并胆囊结石,称为非结石性胆囊炎。
原因
发病原因
- 胆囊系一盲囊,通过弯曲、细长的胆囊管与胆管相通。本病的主要原因是由于各种因素造成胆囊管梗阻、胆汁滞留和随之而来的细菌感染或化学性胆囊炎。少数病例未见有明显的胆囊内胆汁滞留现象,细菌感染似为引起急性胆囊炎的惟一原因。
- 1.胆汁滞留:这是引起急性胆囊炎的一个先驱的、基本的因素,其原因大致可分为两类:
- (1)机械性梗阻:一般认为急性胆囊炎患者90%以上有结石嵌顿于胆囊颈或胆囊管,导致胆汁滞留;有作者认为,即使手术或尸检时胆囊内无结石发现,也不能证明在病变早期无结石存在,而可能结石已被排至胆总管。除结石外,胆囊管与胆总管连接部亦可因角度较小,胆囊管本身过于曲折、畸形,或异常血管、周围炎症粘连、蛔虫钻入,以及肿大淋巴结压迫等造成梗阻和胆汁滞留。功能性障碍研究证实,胆道肌肉、神经功能紊乱,胆囊的正常排空活动受阻,可造成一时性的胆汁滞留。当腹内脏器有病变时,如胃、十二指肠溃疡、慢性阑尾炎或肾周围炎等,内脏神经受到病理性刺激冲动传至大脑皮质,引起皮质的功能紊乱,从而反射性地导致胆囊管括约肌和十二指肠乳头括约肌功能紊乱而造成痉挛,致使整个胆道系统胆汁滞留。胆囊内长期胆汁滞留和浓缩,可刺激胆囊黏膜,引起炎性病变,加上细菌感染,即可形成急性胆囊炎。
- 2.细菌感染:引起急性胆囊炎的细菌大约70%为大肠埃希杆菌,其他的有克雷白杆菌、梭状芽孢杆菌、葡萄球菌、伤寒杆菌、副伤寒杆菌、链球菌,还有肺炎球菌等。约50%急性胆囊炎病人胆汁细菌培养阳性。细菌入侵的路径一般多经胆汁或淋巴管,有时也可以经肠道逆行入胆道或血源性播散。总之,细菌到达胆囊的路径很多。
- 3.其他原因:临床上有少数病例既无胆汁滞留亦无细菌感染而为其他的原因。主要见于创伤和胰液反流。创伤包括外科手术、灼伤等可导致急性胆囊炎。在创伤时,由于疼痛、发热、脱水、情绪紧张等可使胆汁黏稠度增加,排空减慢。此外,当胰、胆管共通管梗阻时,反流胰液中的胰蛋白酶被胆汁激活,与胆汁酸结合,也可激活磷酸脂酶,使卵磷脂转为溶血卵磷脂,这两者作用于胆囊壁,产生损害。
发病机制
- 当胆囊管或胆囊颈因结石突然嵌顿或其他原因而梗阻时,由于胆囊是―盲囊,引起胆汁滞留或浓缩,浓缩的胆盐刺激和损伤胆囊引起急性化学性胆囊炎;同时,胆汁滞留和(或)结石嵌顿可使磷脂酶A从损伤胆囊的黏膜上皮释放出来,使胆汁中的卵磷脂水解成溶血卵磷脂,从而改变细胞的生物膜结构而导致急性胆囊炎。另有作者发现,在炎症的胆囊壁内含有高浓度的前列腺素,认为这也是引起急性胆囊炎的一种介质。如果胆囊管梗阻不及时松解,那么胆囊腔内压力不断增高,胆囊壁因血液和淋巴回流受阻而充血水肿引起缺血,缺血的胆囊壁容易继发细菌感染,从而加重急性胆囊炎的进程,终致并发胆囊坏疽或穿孔;对于老年,患有糖尿病和动脉硬化的患者更容易发生胆囊的缺血坏死。胆囊缺血、炎症加重、胆囊底部坏疽,临床上多见于发病的第2周,若不及时治疗,则很快会并发穿孔与腹膜炎。如单纯胆囊管梗阻而无胆囊壁的血供障碍和细菌感染,则发展为胆囊积液。
- 根据炎症的轻重和病程长短,急性胆囊炎的病理表现可有很大的差别。
- 1.单纯性胆囊炎:属于最轻的一型。其特征是胆囊轻度增大、囊壁充血、黏膜水肿,囊壁稍增厚;肉眼观察胆汁较黏稠,略显混浊或无明显异常,镜下可见白细胞浸润,黏膜上皮脱落,但细菌培养常为阴性。
- 2.化脓性胆囊炎:胆囊因胆囊管阻塞明显增大,呈蓝绿色或灰红色,囊壁充血肥厚极为显著,浆膜层血管扩张;胆囊表面常有脓性纤维素性沉淀,黏膜膜上可形成溃疡,整个胆囊内充满脓液。胆囊壁的炎性渗出可致与毗邻腹膜粘连和淋巴结肿大。此时,胆汁的细菌培养多为阳性。镜下可见大量单核细胞浸润,胆红素钙沉淀,胆固醇结晶。
- 3.坏疽性胆囊炎:病情严重时,有时胆囊胀大过甚,囊壁血运受阻,引起囊壁的缺血坏疽;胆囊内的结石可嵌顿在胆囊颈部,引起囊壁的压迫坏死。
- 上述变化最终均可致胆囊穿孔,甚至胆囊与十二指肠之间形成内瘘。镜下除可有炎细胞浸润、囊壁水肿、渗血外,还可见到局限性或广泛性坏死、缺血、甚至穿孔;有时可见小动脉粥样硬化伴管腔狭窄。
检查
急性胆囊炎诊断:对有右上腹突发性疼痛,并向右肩背部放射,伴有发热、恶心、呕吐,体检右上腹压痛和肌卫,Murphy征阳性,白细胞计数增高,B超示胆囊壁水肿,即可确诊为本病。如以往有胆绞痛病史,则诊断更可肯定。需要指出的是,15%~20%的病例其临床表现较轻,或症状发生后随即有所缓解,但实际病情仍在进展时,可增加诊断上的困难。十二指肠引流试验对急性胆囊炎的诊断帮助不大,反而会促使胆囊收缩而加重腹痛,引起胆石嵌顿。故在病程急性期,十二指肠引流应视为禁忌。
鉴别诊断
- 急性胆囊炎临床表现:
- 1.突发性右上腹持续性绞痛,向右肩胛下区放射,伴有恶心、呕吐。
- 2.发冷、发热、纳差、腹胀。
- 3.10%病人可有轻度黄疸。
- 4.过去曾有类似病史,脂餐饮食易诱发。胆囊结石引起者,夜间发病为一特点。
- 5.右上腹肌紧张,压痛或反跳痛,墨菲(Murphy)征阳性。墨菲氏征患者在检查时,医生叫患者平卧,医生站在患者右侧,左手拇指放在胆囊部位,其余四指放在右胸前下方,叫患者做深呼吸动作,借肝脏下移之时,使发炎的胆囊与拇指接触后,患者如感觉疼痛加剧而突然屏气,即可诊断为墨菲氏征阳性。30%-50%病人可触及肿大胆囊有压痛。
鉴别诊断
- 1.十二指肠溃疡穿孔:多数病人有溃疡病史。其腹痛程度较剧烈,呈连续的刀割样痛,有时可致患者于休克状态。腹壁强直显著,常呈板样、压痛、反跳痛明显;肠鸣音消失;腹部X线检查可发现膈下有游离气体。惟少数病例无典型溃疡病史,穿孔较小或慢性穿孔者病状不典型,可造成诊断上的困难。
- 2.急性胰腺炎:腹痛多位于上腹正中或偏左,体征不如急性胆囊炎明显,Murphy征阴性;血清淀粉酶升高幅度显著;B超显示胰腺肿大,边界不清等而无急性胆囊炎征象;CT检查对诊断急性胰腺炎较B超更为可靠,因为B超常因腹部胀气而胰腺显示不清。
- 3.高位急性阑尾炎:其转移性腹痛、腹壁压痛、腹肌强直均可局限于右上腹,易误诊为急性胆囊炎。但B超无急性胆囊炎征象及Rovsing(罗符苯)征阳性(按左下腹可引起阑尾部位的疼痛)有助于鉴别。此外,胆囊炎的反复发作史、疼痛的特点,对鉴别诊断也有参考价值。
- 4.急性肠梗阻:肠梗阻的绞痛多位于下腹部,常伴有肠鸣音亢进、金属音或气过水声,腹痛无放射性,腹肌亦不紧张。X线检查可见腹部有液平面。
- 5.右肾结石:发热少见,患者多伴有腰背痛,放射至会阴部,肾区有叩击痛,有肉眼血尿或显微镜下血尿。X线腹部平片可显示阳性结石。B超可见肾结石或伴肾盂扩张。
- 6.右侧大叶性肺炎和胸膜炎:患者也可有右上腹痛,压痛和肌卫而与急性胆囊炎相混。但该病早期多有高热、咳嗽、胸痛等症状,胸部检查肺呼吸音减低,可闻及?音或胸膜摩擦音。X线胸片有助于诊断。
- 7.冠状动脉病变:心绞痛时疼痛常可涉及上腹正中或右上腹,若误诊为急性胆囊炎而行麻醉或手术,有时可立即导致患者死亡。因此,凡50岁以上患者有腹痛症状而同时有心动过速,心律不齐或高血压者,必须作心电图检查,以资鉴别。
- 8.急性病毒性肝炎:急性重症黄疸型肝炎可有类似胆囊炎的右上腹痛和肌卫、发热、白细胞计数增高及黄疸。但肝炎患者常有食欲不振、疲乏无力、低热等前驱症状;体检常可发现肝区普遍触痛,白细胞一般不增加,肝功能明显异常,一般不难鉴别。
缓解方法
- 预防急性胆囊炎要做到以下几项:
- 1.注意饮食。食物以清淡为宜,少食油腻和炸,烤食物。
- 2.保持大便畅通。
- 3.要改变静坐生活方式,多走动,多运动。
- 4.要养性。长期家庭不睦,心情不畅的人可引发或加重此病,要做到心胸宽阔,心情舒畅。[1]
参考资料
- ↑ [外链网址 网页标题],外链网站